救急科
/ 診療科・部門
概要
診療紹介
2次救急病院として、365日24時間体制で軽症から重症患者まで幅広く受け入れをしております。
特に、周産期、脳疾患、腎疾患などは広域からも受け入れをしております。
来院時に緊急度・重症度判定を実施し、優先順位の高い人から診療しています。(院内トリアージ)診療スペースとして、重症患者用初療室2室、個室診察室5室、経過観察用ベッド8床で診療にあたっています。救急科専門医と各科救急当番医師とが協力して診察にあたっています。
診療の結果、各診療科の専門治療が必要な場合には、迅速に各診療科の医師と協力して治療を行います。入院を必要とする場合には、傷病の種類に応じた専門治療を考慮した適切な診療科に入院します。
救急患者様の約80%は焼津市民ですが、残りの20%は他の志太榛原地区から受け入れています。当院は、特に脳神経内科、脳神経外科、産婦人科、小児科、腎臓内科などの医師数がこの地区では多く、関連した患者様を受け入れています。また、当院で対応困難な場合には、最善の医療が受けられるように近隣の病院へ転院搬送をしています。
また、当院は災害拠点病院の一つに指定され、日本DMAT(Disaster Medical Assistance Team: 災害派遣医療チーム)指定医療機関にもなっています。
主な対象疾患
緊急性を要する救急疾患として以下のようなものがあります。
心肺停止(しんぱいていし)
説明
心肺停止は心臓が停止し、呼吸も止まった状態であり、生命が危機にさらされている緊急事態です。主な原因には、心筋梗塞、重度の不整脈、窒息、溺水、電撃などがあります。症状としては、意識がなく反応がない、呼吸がない、または異常に浅く断続的な呼吸が見られます。
応急処置(心肺蘇生法:CPR)
心肺停止の場合、直ちに胸骨圧迫による心肺蘇生を始め、できるだけ早くAED(自動体外式除細動器)を使用することが推奨されます。胸骨圧迫は、1分間に100〜120回のリズムで行い、強く圧迫することで血液を全身に循環させることを目指します。AEDは心室細動などの致死性不整脈を正常なリズムに戻すためのショックを与える装置であり、迅速な使用が救命に不可欠です。
救急医療の重要性
心肺停止の場合、発症から4~6分以内に対応しなければ脳に不可逆的な損傷が生じるリスクが高まります。したがって、目撃した人が迅速に胸骨圧迫を始めることが重要です。また、救急車が到着するまでの時間を無駄にせず、AEDを使いながら心肺蘇生を継続することが生死を分けます。
予防
心肺停止の予防には、心疾患のリスクを減らすための健康的な生活習慣の維持(禁煙、適度な運動、適切な食生活)が重要です。また、心臓病の既往がある人は、医師の指導に従い薬をきちんと服用し、定期的な検査を受けることが大切です。
心筋梗塞(しんきんこうそく)
説明
心筋梗塞は、心臓に血液を供給する冠動脈が突然詰まることで、心臓の筋肉が酸素不足になり損傷する病気です。これにより心筋が壊死し、命にかかわる状態に至ります。主な原因は、動脈硬化による冠動脈の狭窄と、それに伴う血栓形成です。症状としては、突然の激しい胸の痛み、圧迫感、左肩や腕、顎への放散痛、息切れ、冷や汗などがあります。これらの症状はしばしば安静時や睡眠中にも現れ、特に長時間続く場合は緊急性が高いです。
治療法
心筋梗塞の治療には、冠動脈の血流を再開させることが重要です。カテーテルによる冠動脈形成術(経皮的冠動脈インターベンション:PCI)や、血栓を溶かす血栓溶解薬の使用が行われます。時間の経過が心筋のダメージに直接影響するため、発症から1~2時間以内に治療を開始することが理想的です。胸の痛みを感じたら、ためらわずに救急車を呼び、早期に病院で治療を受けることが最善です。
予防
心筋梗塞の予防には、動脈硬化の原因である高血圧、高コレステロール、糖尿病、喫煙などのリスク要因を減らすことが重要です。定期的な運動、健康的な食事、ストレス管理が推奨されます。
脳卒中(のうそっちゅう)
説明
脳卒中は、脳への血流が途絶える(脳梗塞)または脳血管が破れて出血する(脳出血・くも膜下出血)ことで発生します。脳梗塞は、血栓などによって血管が詰まり、脳細胞が酸素不足で損傷する状態です。脳出血は脳内の血管が破れて出血し、脳内圧が上昇してダメージを与えます。
くも膜下出血は、脳の表面を覆うくも膜の下にある血管が破裂することで出血が起こる状態です。多くの場合、動脈瘤の破裂が原因となります。突然の「ハンマーで殴られたような」激しい頭痛が特徴で、嘔吐、意識障害、項部硬直(首が硬くなる)などの症状が現れます。脳内の出血が広がると脳に圧力がかかり、命に関わることがあります。
症状
脳卒中全般の症状としては、片側の手足の麻痺、顔の片側が垂れ下がる、言葉が出にくい、視覚障害、激しい頭痛、めまいなどがあります。これらの症状は急に発症し、時間とともに悪化することが多いため、迅速な対応が求められます。
治療法
- 脳梗塞
血流を再開させるために血栓溶解薬(t-PA)の投与や、カテーテルを使った血栓除去術が行われます。発症から4.5時間以内に治療を行うことが後遺症を最小限に抑えるために重要です。 - 脳出血
出血のコントロールと脳圧の管理が重要です。必要に応じて手術による血腫の除去が行われます。 - くも膜下出血
まずは動脈瘤の破裂を止めることが最優先です。クリッピング手術(動脈瘤にクリップをかける)やコイル塞栓術(血管内にコイルを入れて動脈瘤を塞ぐ)が行われ、出血の再発を防ぎます。
早期発見の重要性
脳卒中の早期発見には「FASTテスト」が有効です。
- Face(顔)
顔の一部が垂れていないか - Arms(腕)
片方の腕を上げられないか - Speech(言葉)
言葉がうまく話せないか - Time(時間)
少しでも異常があれば時間を無駄にせず、すぐに救急車を呼びましょう。
予防
脳卒中の予防には、高血圧、糖尿病、高コレステロールなどのリスク因子を管理することが重要です。定期的な運動、バランスの取れた食事、禁煙が推奨されます。また、定期的に血圧を測定し、異常があれば早めに医師に相談することが大切です。
アナフィラキシー(あなふぃらきしー)
説明
アナフィラキシーは、特定のアレルゲン(食べ物、薬、昆虫の刺傷など)に対する急速で重篤なアレルギー反応です。症状としては、じんましん、呼吸困難、血圧低下、のどの腫れ、意識障害などが挙げられます。アナフィラキシーは数分以内に進行するため、迅速な対応が必要です。
治療法
アナフィラキシー反応を抑えるためには、エピネフリン(アドレナリン)の自己注射器(エピペン)が第一選択です。自己注射後は、速やかに救急医療を受ける必要があります。追加の治療として、抗ヒスタミン薬、ステロイド薬、酸素投与などが行われることがあります。
予防
アナフィラキシーの予防には、アレルゲンの特定とそれを避けることが重要です。また、過去にアナフィラキシーを経験したことがある方は、常にエピペンを携帯し、家族や周囲の人々に使用方法を共有しておくと安心です。
敗血症(はいけつしょう)
説明
敗血症は感染症に対する体の過剰な免疫反応により、全身の臓器がダメージを受ける状態です。特に、免疫力が低い人や慢性疾患を持つ人はリスクが高く、迅速に対応しなければショック状態や臓器不全に陥ることがあります。症状には、高熱、悪寒、急な血圧低下、頻脈、呼吸困難、意識混濁などがあります。
治療法
敗血症の治療には、感染源を除去するための抗生物質の投与が最も重要です。また、血圧維持のための輸液療法、必要に応じて血圧上昇剤、酸素供給、人工呼吸管理、透析などが行われます。発症後数時間以内に治療を開始することが予後の改善に繋がります。
予防
感染症を予防することが敗血症の予防につながります。具体的には、ワクチン接種、衛生管理(手洗い・傷の消毒)、感染症が疑われる場合の早期受診が重要です。
気道異物(きどういぶつ)
説明
気道異物は、食べ物や小物などが喉に詰まり、呼吸が困難になる状態です。特に小児や高齢者に多く見られ、誤って物を飲み込むことが原因です。症状としては、突然の咳、呼吸困難、声が出ない、青白い顔色などがあります。詰まりが完全な場合は、数分以内に対応しなければ命に関わります。
応急処置
まず、背部叩打法(背中を叩く)やハイムリッヒ法(腹部突き上げ法)で異物を取り除くことを試みます。改善しない場合は救急車を呼び、到着するまで胸骨圧迫を行うなどの応急措置を続けます。
予防
気道異物の予防には、特に小さな子どもに対して小さな物を口に入れないよう注意することが重要です。また、食事中は急いで食べず、しっかりと噛むことが勧められます。
喘息発作(ぜんそくほっさ)
説明
喘息発作は、気道が炎症を起こして狭くなることで、呼吸が苦しくなる状態です。症状としては、咳が止まらない、息が「ヒューヒュー」と鳴る、胸の圧迫感、呼吸困難などがあります。これらの症状が悪化すると、十分な酸素が体内に供給されず、重篤な状態に陥ることがあります。
治療法
喘息発作が起きた場合、短時間作用型β2作動薬(救急用吸入薬)を使用して気道を広げます。これにより、呼吸が楽になります。しかし、吸入薬を使っても症状が改善しない場合は、すぐに救急車を呼びましょう。必要に応じて、酸素投与やステロイド注射が行われることもあります。発作の早期対応が重症化を防ぐ鍵であり、特に夜間の発作は進行が早いため注意が必要です。
予防
喘息発作の予防には、喘息を引き起こす要因(アレルゲンや環境刺激物)の除去が重要です。日々の吸入ステロイド薬の使用により気道の炎症を抑え、定期的に医師の診察を受けて適切な治療を行うことが、発作のリスクを減らすのに役立ちます。
喉頭蓋炎(こうとうがいえん)
説明
喉頭蓋炎は喉頭蓋(気管を塞ぐふたのような役割を持つ部分)が急性炎症を起こす病気です。主に細菌感染が原因であり、特に小児においては呼吸困難を引き起こしやすい重篤な疾患です。症状には、激しい喉の痛み、高熱、よだれが止まらない、嗄声(させい:声がかすれる)、呼吸困難などがあります。これらの症状は急速に悪化し、気道が閉塞される危険があります。
治療法
喉頭蓋炎は緊急対応が必要で、特に気道が閉塞するリスクが高いため、速やかな気道確保が最も重要です。治療には、酸素投与や気管挿管が行われ、さらに原因となる細菌に対して抗生物質が投与されます。数時間以内の迅速な治療が生命を守るために不可欠です。
予防
この疾患は、予防接種(Hibワクチン)により発症を減らすことが可能です。特に小児期に適切な予防接種を受けることが、喉頭蓋炎の発症リスクを下げるために有効です。
急性腹症(きゅうせいふくしょう)
説明
急性腹症は急に始まる激しい腹痛が特徴で、急性虫垂炎、腸閉塞、胆石症、消化管穿孔などの多くの原因が考えられます。腹痛以外にも、吐き気や嘔吐、発熱、腹部の硬直などの症状が見られます。このような状態を放置すると、感染や臓器のダメージが進行し、命に関わることがあります。
治療法
原因によって治療法は異なりますが、多くの場合は早期の外科的介入が必要です。例えば、虫垂炎であれば虫垂切除手術、腸閉塞であれば緊急手術による閉塞部の解除が必要です。迅速な診断と治療が重要であり、特に発症後数時間以内に医療機関を受診し、適切な治療を受けることが重症化を防ぐために不可欠です。
予防
急性腹症そのものを完全に予防することは難しいですが、適切な食生活や体調管理により、胆石症や消化管の病気を防ぐことが可能です。また、異常を感じた場合は放置せずに早めに医師に相談することが大切です。
ショック(しょっく)
説明
ショックは、体の重要な部分に十分な血液が行き渡らなくなる状態です。原因には大きく分けて、出血(失血性ショック)、感染症(敗血症性ショック)、心臓の機能低下(心原性ショック)、アレルギー反応(アナフィラキシー性ショック)などがあります。症状としては、血圧の急激な低下、頻脈、冷や汗、顔面蒼白、意識障害などが見られます。
治療法
ショックの治療には、原因に応じた対応が必要です。例えば、出血性ショックでは出血部位のコントロールと輸血、敗血症性ショックでは抗生物質と輸液、アナフィラキシー性ショックではエピネフリンの投与が行われます。どの種類のショックであれ、迅速な対応(数分から数時間以内)が生命を救うために極めて重要です。
予防
ショックの予防は難しい部分もありますが、例えば出血性ショックに対しては、外傷時の早期の止血処置が有効です。また、慢性疾患を抱えている人は、定期的に医療機関での検査や治療を受けることがショックの予防につながります。
救急受診をされる患者さんへ
下記をご覧ください。
救急科でのトリアージについて
当院では、主に救急外来や時間外外来で使用される緊急度判定支援システム「JTAS(Japan Triage and Acuity Scale)」を使用しています。
| 蘇生(Blue) | 直ちに診療・治療が必要 |
|
治療の継続 |
|---|---|---|---|
| 緊急(Red) | 10分以内に治療が必要 |
|
15分毎の再評価 |
| 準緊急(Yellow) | 30分以内に診察が必要 |
|
30分毎の再評価 |
| 低緊急(Green) | 1時間以内に治療が必要 |
|
1時間毎の再評価 |
| 非緊急(White) | 2時間以内に診察 |
|
2時間毎の再評価 |
救急車で来院する患者さんばかりが重症ではなく、直接来院される患者さんの中にも、重症度や緊急度が高い方はいらっしゃいます。そのような患者さんの重症度・緊急度を一早く判断しスムーズに診察ができるようにするため、当院ではトリアージナースを配置しています。
トリアージナースは、命に関わる重症な疾患を見逃さないよう治療の優先順位をつけ、重症の方から診察をさせていただきます。特に、平日の日中は救急待合室に席を置いてありますので、来院からより迅速に患者様の状態を把握することができます。
また、待合室で診察をお待ちいただいている患者さんのご家族にもお声をかけ、状態の悪化や急変に備えております。ご心配なこと、お困りのことなどありましたら、どうぞお気軽に声をおかけください。
その他
救急救命士及び救急車の配置
当院では救急救命士及び救急車を配置しています。
救急救命士は主に次の役割を担っています。
- 院内トリアージのサポート
- 救急搬送患者の受け入れ
- 転院搬送のサポート
- 出前講座での救命処置等の指導
その他にも医師や看護師などと連携し、安全に円滑に救急対応できるよう努めています。
-

中央:医師 左右:救急救命士
臨床研究についてのお知らせ
臨床研究を行う場合、診療情報等の過去の情報のみを用いた研究や、手術検体試料を用いるような研究については、文部科学省と厚生労働省が定めた「人を対象とする医学系研究に関する倫理指針」(平成27年4月1日施行)に従い、「必ずしもインフォームド・コンセントを受けることを要しない」とされております。
当科では臨床研究について、診療情報から個人が特定される情報は削除した上で、学会や雑誌等で発表されますが、その際にも個人が特定される情報は公表しません。ご自身の情報提供並びに拒否される方は遠慮なく申し出てください。ご不明な点があれば担当医師にお尋ねください。
医師紹介
-
富田 守 / とみだ まもる
-
役職
- 救急室長
-
専門分野
- 脳神経外科一般
- 神経外傷学
- 重症脳卒中
- 頭部外傷の管理
- 救急患者管理
-
資格
- 救急科専門医
- 脳神経外科専門医
- 日本脳神経外科学会認定脳神経外科指導医・専門医
- 日本脳卒中学会認定脳卒中指導医・専門医
- 日本脳神経外傷学会認定指導医・専門医
- 社会医学系専門医協会認定指導医・専門医
- 医学博士
- 臨床研修指導医
- 日本DMAT隊員(統括)
- 日本救急医学会認定ICLSコースディレクター
-
-
金本 忠久 / かねもと ただひさ
-
役職
- 救急科長 兼 院内救急対応室長
-
専門分野
- 救急
- 外傷診療
- 災害医療
- 病院前医療
-
資格
- 日本救急医学会認定救急科専門医
- 日本内科学会認定総合内科専門医
- 日本内科学会認定内科医・指導医
- 臨床研修指導医
- 日本DMAT隊員(統括)
- JMECCインストラクター
- 日本救急医学会認定ICLSインストラクター
-
-
松山 周平 / まつやま しゅうへい
-
役職
- 医長
-
専門分野
- 救急
- 外傷診療
- 災害医療
- 病院前医療
-
資格
- 日本麻酔科学会認定麻酔科専門医・認定医
- 厚生労働省麻酔科標榜医
- 日本小児麻酔学会認定小児麻酔認定医
- 日本老年麻酔学会認定日本老年麻酔学会認定医
- 日本集中治療医学会認定集中治療科専門医
- ICD制度協議会認定インフェクションコントロールドクター
- 日本臨床栄養学会認定臨床栄養医
- 日本医師会認定健康スポーツ医
- 民間救命士統括体制認定機構 民間メディカルコントロール医師
- 日本救急医学会認定ICLS・BLSコースインストラクター
- 日本不整脈心電学会心電図検定1級
- 日本呼吸器療法医学会認定呼吸器療法認定医
- 緩和ケア研修会課程修了
- 日本スポーツ協会公認スポーツドクター
- 静岡県健康福祉医療局 疾病対策課難病対策班指定 難病指定医(専門医)
- 日本病院総合診療医学会認定 認定病院総合診療医
- 日本外科感染症学会認定 外科周術期観戦管理認定医
-
-
林 直輝 / はやし なおき
-
役職
- 医員
-
専門分野
- 救急
-
資格
- 日本外傷診療研究所JATECコース修了
- 日本救急医学会認定ICLSコース修了
-
診療実績
救急科統計
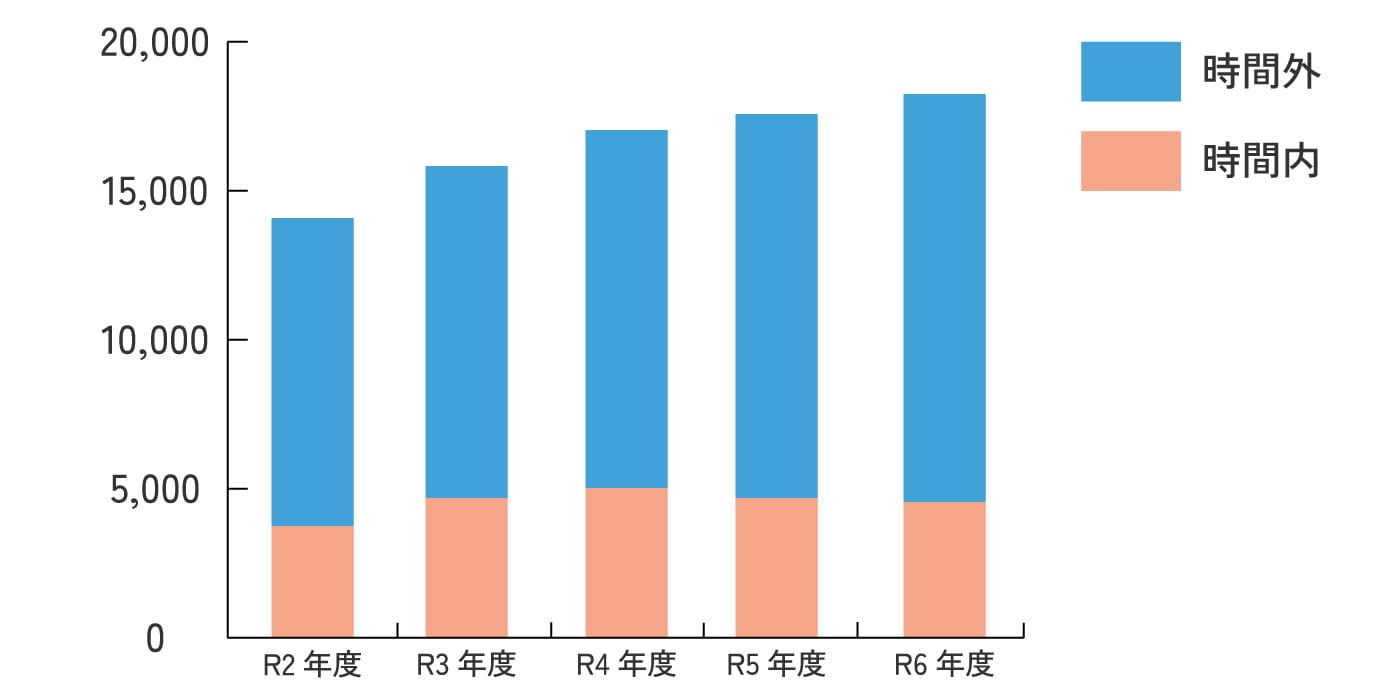
令和2年度は、コロナ感染症の影響があって若干の減少傾向にありましたが、年々増加傾向にあり、コロナ禍前の救急患者数に戻りつつあります。
救急患者の年次推移
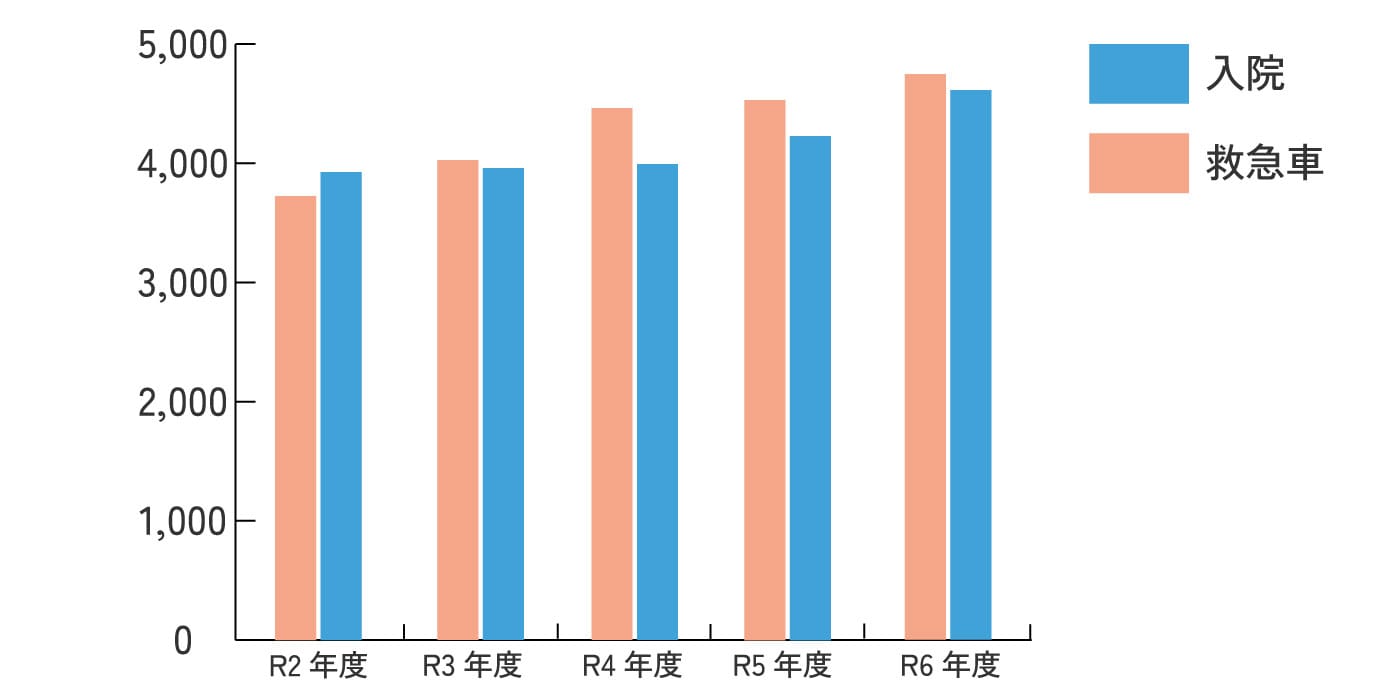
救急車受け入れ台数は、4500台程度推移していましたが、令和2年度、3年度は、コロナ感染症の影響で減少しました。しかし、年々増加傾向にあり、コロナ渦前の受け入れ数に戻りつつあります。
救急から入院数と救急車数
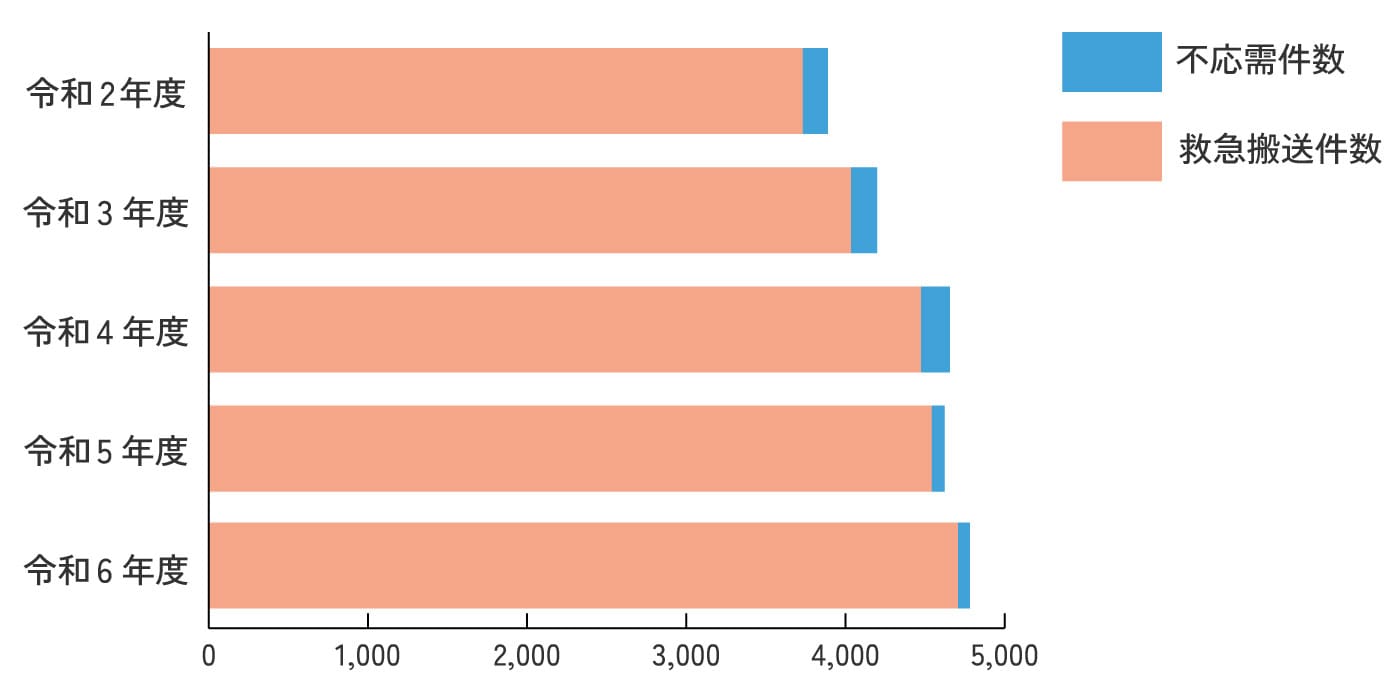
救急車の不応需率は4%程度で推移しています。
| 救急搬送件数 | 不応需件数 | 不応需率 | |
|---|---|---|---|
| 令和2年度 | 3,731 | 158 | 4.06% |
| 令和3年度 | 4,033 | 166 | 3.95% |
| 令和4年度 | 4,474 | 181 | 3.89% |
| 令和5年度 | 4,541 | 82 | 1.77% |
| 令和6年度 | 4,761 | 87 | 1.79% |
年度別不応需件数